腎臓に関する検査項目
まず、腎臓に関する検査項目について説明します。お手元に健診結果をご用意いただくと、より理解が深まります。
蛋白尿
正常値:(-)
通常、尿にたんぱく質はほとんど排泄されないため、蛋白尿(+)が検出された場合は、腎臓に何らかの病気が隠れている可能性があります。ただし、健康な人でも激しい運動をした後や発熱後に一時的な蛋白尿が出ることもあります。この場合、治療の必要はありません。
尿素窒素(BUN)
基準値:8~20㎎
尿素窒素はたんぱく質の老廃物で、腎臓の機能が低下すると数値が高くなります。
尿素窒素は通常、腎糸球体でろ過されて尿中に排泄されますが、腎機能が低下するとろ過しきれずに血液中に溜まるため、血液中の尿素窒素の値が上昇します。
慢性腎臓病では、たんぱく質の過剰摂取により、 尿素窒素の値が高くなりやすいとされています。
クレアチニン(Cr)
基準値:男性 0.65~1.09 mg/dL 女性 0.46~0.82 mg/dL
クレアチニンは、主に筋肉で産生されます。
クレアチニンは尿素窒素と同様に、腎糸球体でろ過され尿中に排泄されますが、腎機能が低下すると尿中に排泄される量が減少し、血液中にクレアチニンが溜まりやすくなります。
クレアチニンは筋肉量に影響を受けるため、筋肉量の少ない女性や高齢者では低値になりやすいので、注意が必要です。
GFR
基準値:60 mL/分/1.73㎡以上
慢性腎臓病の診断基準、およびステージ分類で重要な指標となるのが、GFR(糸球体ろ過量)です。
腎臓の糸球体で1分間に血液がろ過される量、すなわち糸球体の老廃物を尿へ排泄できる能力を示し、値が低いほど腎臓の働きが悪いとされます。
正確なGFRはイヌリンクリアランスという検査で測定しますが、日常診療では血液中のクレアチニン濃度と年齢、性別からGFRを推算しています(eGFR)。GFRは健康なら100 mL/分/1.73㎡前後であり、腎機能100%と表されます。GFRが60 mL/分/1.73㎡未満が慢性腎臓病と診断されますが、これは健康な人に比べて腎臓の働きが60%未満まで低下していると考えても構いません。
慢性腎臓病(CKD)と食事療法基準
慢性腎臓病は、腎機能が正常の60%以下(下記表のステージ3a〜ステージ5:GFR60未満)に低下しているか、たんぱく尿が出るなどの腎障害が3ヵ月以上持続した状態を指します。
腎機能がある程度まで低下してしまうと、元に戻すことは極めて難しいとされています。
腎機能が10%以下(下記表のステージ5より悪化:GFR10以下)まで低下すると、生命に危険をきたし、透析治療を余儀なくされるため、腎臓病の進行を阻止あるいは経過を遅らせることが重要です。
慢性腎臓病(CKD)の重症度はGFR等の値によってステージ分けされ、ステージごとに、食事調整が必要です。
CKD ステージによる食事療法基準
(慢性腎臓病に対する食事療法基準2014年版より、一部改変)
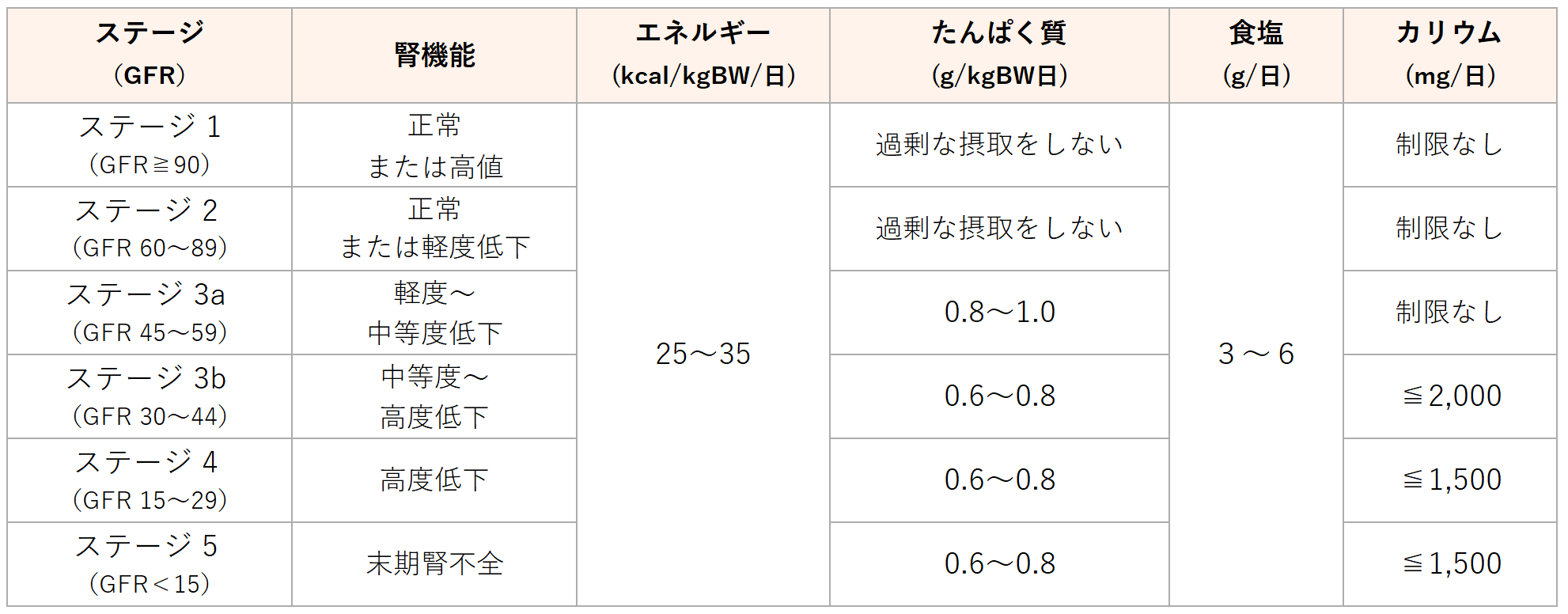
※透析中の方を除く
※エネルギーや栄養素は,適正な量を設定するために,合併する疾患(糖尿病,肥満など)のガイドラインなどを参照して病態に応じて調整する.性別,年齢,身体活動度などにより異なる
※体重は基本的に標準体重(BMI=22)を用いる
食事調整~たんぱく質制限~
たんぱく質摂取量は、上記の表に示されたステージの進行具合に合わせて制限する必要があります。
慢性腎臓病ステージ3aでは0.8〜1.0g/kg標準体重/日、ステージ3b以降では0.6〜0.8g/kg標準体重/日が推奨されています。
しかしながら、たんぱく質を制限するといっても、血や筋肉などを作るためのたんぱく質は毎日摂取しなければなりません。筋肉はアミノ酸から作られますが、アミノ酸のうち「必須アミノ酸」は人間の体内で作ることができないため、食品から摂取する必要があります。食品に含まれるたんぱく質は、胃や腸で分解されてアミノ酸となり体内に吸収されます。
そして、吸収されたアミノ酸は血液によって全身の細胞へ運ばれ、アミノ酸同士が繋がり、必要な筋肉などのたんぱく質に作り変えられます。
良質なたんぱく質とは?
「良質なたんぱく質」とは、必須アミノ酸がバランスよく入っている食品のことです。必須アミノ酸は全部で9種類あり、全て必要量を満たしてるとアミノ酸スコアは100と表されます。
筋肉は、最も含有量が少ない必須アミノ酸に合わせて作られます。
つまり、アミノ酸スコア100に近いほど筋肉がつきやすく、アミノ酸スコア100の食品は「良質なたんぱく質」といわれています。一般的に、肉や魚、卵などの動物性食品はアミノ酸スコアが高く、小麦製品はアミノ酸スコアが低い傾向にあります。
たんぱく質を体内でエネルギーとして使用した場合、炭水化物や脂質と異なり、窒素化合物などの老廃物が生じます。腎臓が正常な場合は、老廃物は尿として排泄されるため問題にはなりません。
しかし、腎機能が低下すると尿を排泄しにくくなるため、老廃物が体内に蓄積され、浮腫、倦怠感、貧血、食欲不振、吐き気等といった「尿毒症」を引き起こします。
また、腎機能が低下していると、たんぱく質が腎臓の糸球体を通過して尿に出るようになります。糸球体を通過しないはずの大きな物質であるたんぱく質が尿細管へ漏れ出てしまうことにより、尿細管を傷つけ、結果として腎臓病の進行を早めてしまいます。
さらに、たんぱく質が尿細管をつまらせ、せっかくろ過した尿を外に排出できなくしてしまいます。この悪循環を断ち切るため、腎機能に合わせてたんぱく質を制限し、質の良いたんぱく質を適度に摂りましょう。
エネルギーの確保
体内でエネルギー源として利用されるのは、炭水化物、たんぱく質、脂質の3つであり、これらは3大栄養素とよばれています。
たんぱく質を制限すると、その分のエネルギーが不足するため、炭水化物と脂質で補う必要があります。
エネルギー量が不足すると、良質なたんぱく質を十分に摂取していても、必須アミノ酸は筋肉合成に利用されず、エネルギー源として体内で利用され、場合によっては筋肉を分解して補います。
たんぱく質をエネルギーとして利用すると、たんぱく質を多く摂った時と同様に、窒素化合物(老廃物)が生じ、腎臓に負担がかかるため、炭水化物を中心にエネルギーを確保しましょう。
たんぱく質を制限しながら、どうやってエネルギーを確保するの?
1日3回食事を摂る
そもそも食事の回数が少ないと、摂取できるエネルギーは少なくなるため、3食摂るようにしましょう。
油(脂質)を利用する
油やバター等の油脂類は、1g当たり9kcalとエネルギーを多く含み、エネルギーを確保しやすい食品です。特にMCTオイル(中鎖脂肪酸油)は極めて消化吸収に優れ、エネルギーとして利用されやすく、脂肪になりにくいと推奨されています。
しかし、油の過剰摂取は動脈硬化を発症させやすいため、油は毎食小さじ1杯〜大さじ1杯弱を目安にしましょう。
また、ばら肉は脂質を多く含み、一見たんぱく質を抑えてエネルギーを確保しやすいように思えますが、動脈硬化をきたしやすい飽和脂肪酸を多く含むため、おすすめできません。
動脈硬化を予防するために、脂質エネルギー比率は20〜25%未満、飽和脂肪酸のエネルギー比率は7%未満が推奨されています。この場合、ばら肉は30gが限界となるため、肉はもも肉やロースを利用しましょう。
脂質の利用例
- パンにバターを塗る。
- サラダにマヨネーズやドレッシングをかける。(ノンオイルドレッシングやカロリーオフマヨネーズはNG)
- 油を使用し、食材を炒める。
- マヨネーズやごま油で食材を和える。
でんぷん製品を利用する
でんぷんはたんぱく質を含まないため、春雨やマロニー、くずきり等のでんぷん製品を積極的に利用しましょう。和え物やシロップ漬けにしてデザートとして食べるのもおすすめです。
たんぱく質調整食品を利用する
たんぱく質30〜40g(例:ステージ3b以降の標準体重60kgの推定必要たんぱく質量)の食事を通常の食品で摂った場合、エネルギーは1,400〜1,500kcal程度しか確保できず、それだけではエネルギー不足となってしまいます。そこで、治療用特殊食品である「たんぱく質調整食品」の利用が推奨されています。
例えば、通常米飯180gはエネルギー280kcal、たんぱく質4.5gですが、「低たんぱくごはん1/25 180g(1パック)」に置き換えた場合、エネルギー300kcal、たんぱく質0.2gとなり、エネルギーを確保したまま、たんぱく質の量を制限することが可能です。
この場合、追加で20gの肉や魚(たんぱく質4g分)を摂取することができ、その分のエネルギーの確保へとつながります。
また、治療用特殊食品には、エネルギー補充のためのゼリーなどデザートや菓子類、ジュース類があり、これらにはミネラルやビタミン配合の商品も多数あることから、積極的な利用が推奨されています。
慢性腎臓病の食事療法
慢性腎臓病の進行を阻止するためには、食事療法が不可欠です。しかし、必要なたんぱく質量やエネルギー量は個々によって異なります。今回のコラムでは慢性腎臓病の食事療法のうち、たんぱく質とエネルギーについて説明しましたが、他にも塩分やカリウム、リン等の考慮する点がたくさんありますので、医師や管理栄養士に相談しながら食事療法を実践していきましょう。
カリウムとリンの食事療法についてはこちらの記事で詳しくご紹介しています。
サルスクリニックにはいつも管理栄養士がいます
サルスクリニックには医師や看護師だけでなく、管理栄養士が常駐しています。
食生活だけでなく、ライフスタイルやご職業などの背景を踏まえ、実行できる内容を患者さんと共に考え、その継続をサポートします。
【引用文献】
慢性腎臓病に対する食事療法基準2014年版,p564,表1
【参考文献】
監修 日本腎臓学会 編集 腎疾患重症化予防実践授業 生活・食事指導マニュアル改訂委員会 『医師・コメディカルのための慢性腎臓病 生活・食事指導マニュアル』
日本病態栄養学会編集『病態栄養専門管理栄養士のための病態栄養ガイドブック 改定第7版』
中外製薬株式会社『腎臓が気になりだしたら』
女子栄養大学出版部『改訂版 塩分、たんぱく質、カリウム、リンがひと目でわかる 腎臓病の食品早わかり』
医歯薬出版株式会社『臨床栄養』別冊
栄養指導・管理のためのスキルアップシリーズ
CKD(慢性腎臓病)の最新食事療法のなぜに答える 基礎編・応用編
一般社団法人日本腎臓学会, 「2.腎臓検診でわかること」




